Pneumokokové nákazy celosvětově představují častou příčinu nemocnosti u děti, seniorů a pacientů s rizikovými komorbiditami (1). I přes plošné a hrazené očkování proti pneumokokovým infekcím u kojenců a seniorů zůstává dopad těchto nákaz na českou populaci stále významný. V roce 2018 bylo v systému surveillance invazivního pneumokokového onemocnění (IPO) evidováno celkem 481 případů a nemocnost dosáhla 4,2 případu/100 000 obyvatel, což je nejvíce od roku 2007, kdy byl zahájen celorepublikový program surveillance IPO. Tento vzestup souvisí nejen s klesající proočkovaností kojenců a obecně nízkou proočkovaností rizikových skupin populace, ale i s „replacementem“ nevakcinálními kmeny. Celková smrtnost infekce byla 17,5 %, přičemž nejvíce případů úmrtí bylo u osob starších 65 let (52 úmrtí; smrtnost 20,3 %) (2).
Úvod
V České republice je z prostředků veřejného zdravotního pojištění plně (či alespoň částečně) hrazeno plošné očkování u kojenců a osob starších 65 let. Očkování proti pneumokokovým infekcím je hrazeno rovněž rizikovým skupinám pacientů, mezi které patří osoby s funkční či anatomickou hypo- nebo asplenií, pacienti po autologní či alogenní transplantaci hemopoetických buněk, nemocní s primárním či sekundárním imunodeficitem v dispenzární péči či osoby, které prodělaly invazivní pneumokokové nebo meningokokové onemocnění (3). Očkování je dále doporučováno pacientům s chronickým onemocněním srdce, plic, jater, ledvin, generalizovaným nádorovým onemocněním, diabetikům, kuřákům nebo nemocným s kochleárními implantáty či likvoreou (4).
Cílem předkládané kazuistiky je seznámit odbornou veřejnost s dalším významným, a přesto opomíjeným rizikovým faktorem, který představuje profesní expozice a inhalace svářečských dýmů.
Popis případu
23letý dosud zdravý pacient byl odeslán k vyšetření na Kliniku infekčních, parazitárních a tropických nemocí Fakultní nemocnice Bulovka pro febrilní stav s celkovou alterací a dušností. Jednalo se o mladého pacienta, který dosud vážněji nestonal, negoval významná chronická onemocnění či alergie a z rizikových faktorů připouštěl pouze nikotinismus (od 15 let do 22 let asi„7 pack-years“, v posledním roce kouřil pouze elektronické cigarety). Pacient byl očkován v dětství podle očkovacího kalendáře, jiná očkování neabsolvoval.
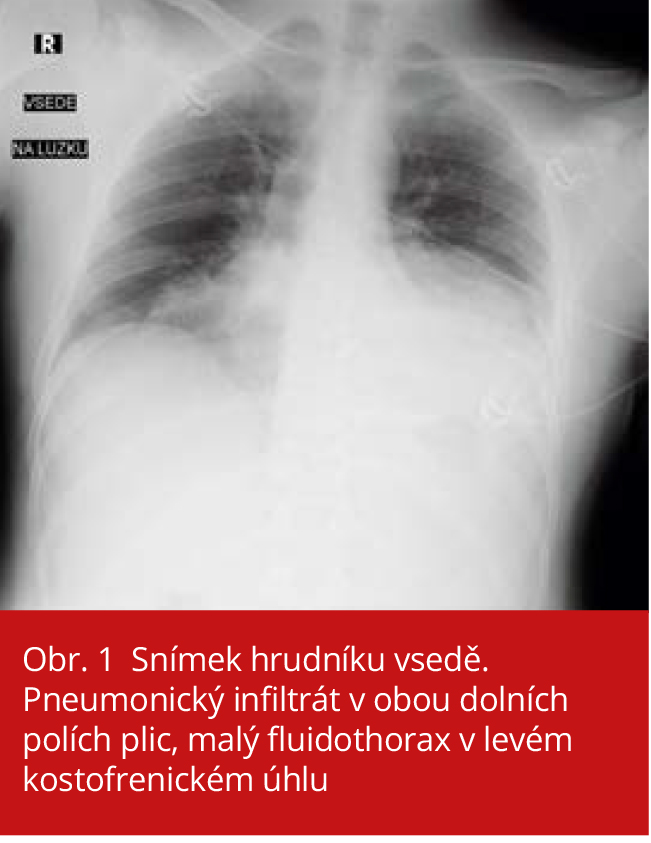
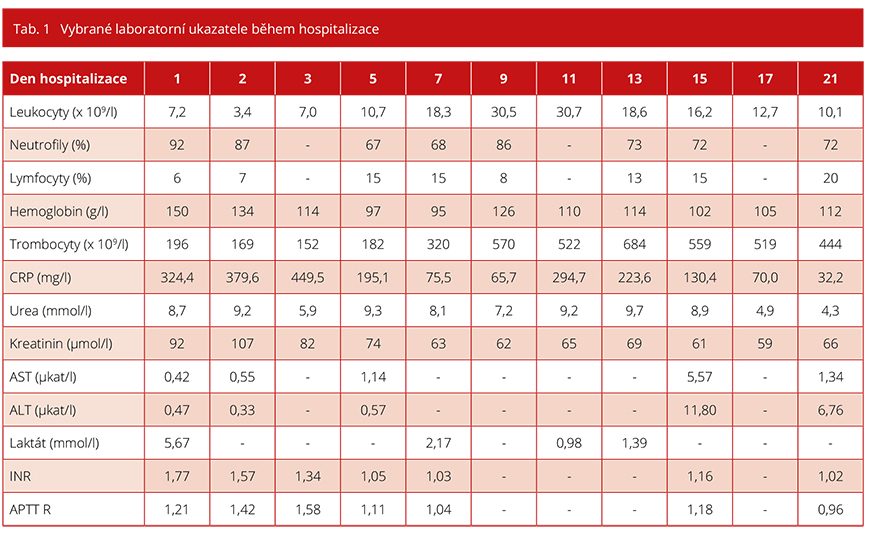
Přibližně čtyři dny před přijetím na naši kliniku se u nemocného rozvíjí subfebrilie, rýma a kašel. I přes tyto příznaky pacient nedodržoval klidový režim, nadále chodil do práce a mezi své přátele. V době probíhajícího respiračního infektu pobýval v kempu a účastnil se společenské akce. Přibližně den před přijetím došlo k progresivnímu zhoršení stavu, rozvinula se námahová a později i klidová dušnost, pacient se významně zahleňoval, obtížně odkašlával a stěžoval si na bolesti nad levým hemithoraxem. Při vyšetření v příjmové ambulanci byl nemocný subfebrilní (T 37,3 ⁰C), schvácený, tlakově kompenzovaný (TK 100/75 mmHg), ale tachykardický (TF 130/min.), klidově dušný s naznačenou centrální cyanózou a hyposaturovaný (saturace hemoglobinu 79 % na vzduchu, na obličejové masce s průtokem 12 l/min kolem 90 %). Vstupní laboratorní nález svědčil pro rozvíjející se závažnou bakteriální infekci se známkami diseminované intravaskulární koagulopatie (tab. 1). Klinický i radiologický nález odpovídal bilaterální pneumonii s postižením pravého středního a levého dolního plicního laloku (obr. 1). Pacient byl po odběru hemokultur a biologického materiálu pro kultivační vyšetření empiricky zajištěn kombinační antibiotickou terapií ceftriaxonem s ciprofloxacinem. Již v den přijetí progredovala akutní respirační insuficience s tkáňovou hypoxií (laktát 5,67 mmol/l), pacient vyžadoval orotracheální intubaci a zahájení umělé plicní ventilace. Po orotracheální intubaci došlo k rozvoji hypotenze s nutností přechodné katecholaminové podpory. V odebraných hemokulturách byl prokázán růst grampozitivních koků, proto vzhledem k obavě z infekce vyvolané PVL produkujícím kmenem Staphylococcus aureus byla antibiotická terapie potencována o linezolid. V dalším průběhu byl však izolovaný kmen určen jako Streptococcus pneumoniae (sérotyp 4) dobře citlivý na beta-laktamová antibiotika, proto byla antibiotická terapie deeskalována na krystalický penicilin. S. pneumoniae byl rovněž prokázán v aspirátu z dýchacích cest metodou PCR a pneumokokový antigen byl prokázán i v moči.
Pacient mohl být pátý den hospitalizace extubován. Stav však byl v dalším průběhu hospitalizace na JIP komplikován rozvojem sinusové tachykardie bez jiných patologických změn na EKG, transthorakální echokardiografii či v laboratorních nálezech, proto byl do terapie empiricky zaveden betablokátor s dobrým efektem.
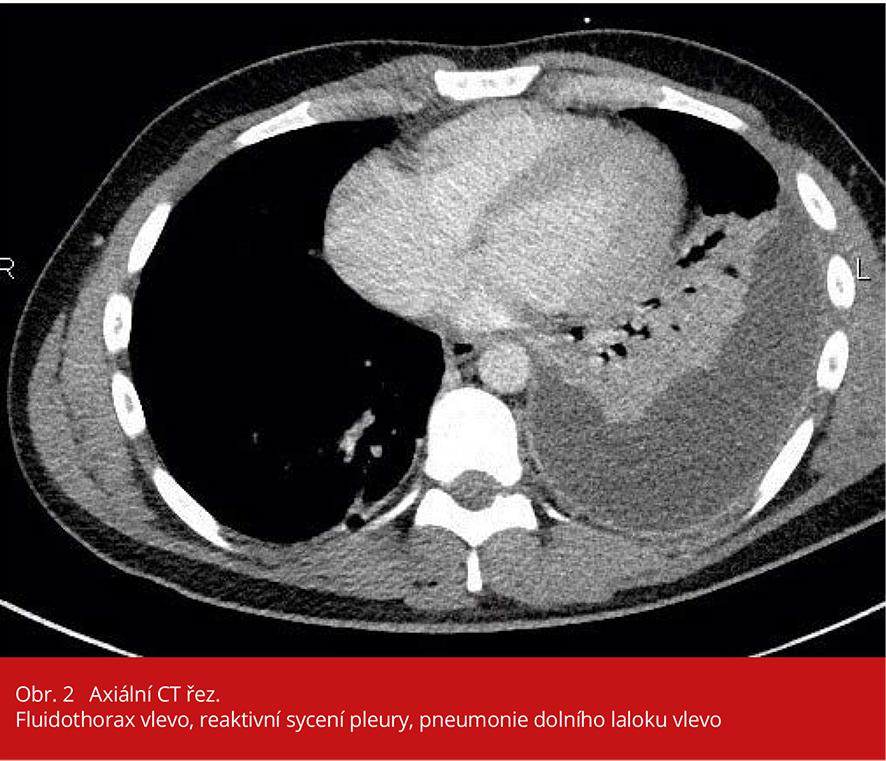
V průběhu osmého dne hospitalizace došlo opět ke zhoršení stavu, rozvinul se febrilní stav s dušností, znovu došlo k zahleňování pacienta s obtížnou expektorací. Kultivačně byl ve sputu prokázán multirezistentní kmen Acinetobacter baumanni a ESBL produkující kmen Klebsiella pneumoniae, proto byla zahájena antibiotická terapie meropenemem s kolistinem pro suspektní nozokomiální pneumonii spojenou s recentní umělou plicní ventilací. Pro prevenci atelektatického postižení byl přechodně zaveden režim neinvazivní plicní ventilace, kterou pacient dobře toleroval. Na CT hrudníku (obr. 2), které bylo doplněné 13. den hospitalizace, byl patrný objemný parapneumonický fluidothorax vlevo (šíře až 47 mm, odhadovaný objem 1100 ml) s jemným sycením parietální pleury, pasivní atelektáza levého dolního laloku, atelektáza linguly a regredující infiltrativní změny v pravém horním, středním a levém horním plicním laloku. Byla provedena jednorázová punkce fluidothoraxu, odebráno však bylo pouze asi 80 ml sterilní žlutavé tekutiny, a vzhledem k prokázané septaci výpotku na ultrazvukovém vyšetření bylo od další punkce ustoupeno.
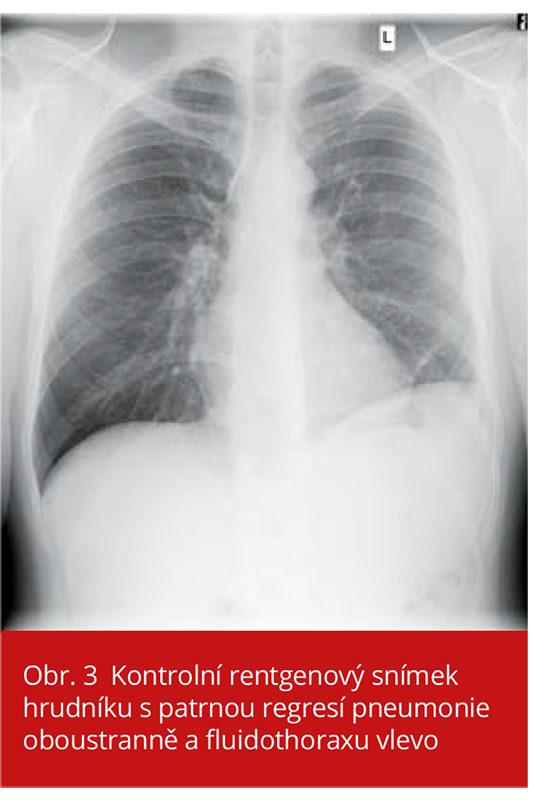
Klinický stav pacienta se zlepšil, nemocný rehabilitoval a po 16denní hospitalizaci na jednotce intenzivní péče byl pacient přeložen na standardní oddělení, kde bylo pokračováno v antibiotické terapii a dechové rehabilitaci. Za hospitalizace na standardním oddělení byla provedena série rentgenových snímků hrudníku, na kterých přetrvával stacionární nález rozsáhlého fluidothoraxu. Nález byl konzultován s pneumologem, který 22. den hospitalizace indikoval překlad na lůžko kliniky pneumologie k provedení hrudní drenáže. Drén odvedl asi 300 ml sterilní tekutiny. Radiologicky byla prokázána regrese výpotku (obr. 3), rovněž klinický stav byl významně zlepšen, a proto pacient mohl být 28. den od přijetí dimitován do ambulantní péče.
Vzhledem k anamnéze prodělaného invazivního pneumokokového onemocnění byl nemocný sledován v chronické ambulanci naší kliniky. S ohledem na závažnost průběhu onemocnění bylo pátráno po možném predisponujícím faktoru, zejména ve smyslu funkční či anatomické asplenie nebo hyposplenismu, které však nebyly prokázány. Zároveň v průběhu ambulantního sledování byl pacient odeslán k podrobnému imunologickému vyšetření, které však rovněž neprokázalo humorální ani buněčný imunodeficit. Zásadním zjištěním proto byla informace od pacienta, že dlouhodobě pracuje jako svářeč.
Pacient byl odeslán ke konzultaci na Kliniku pracovního a cestovního lékařství FNKV. Následným šetřením orgánu ochrany veřejného zdraví na pracovišti pacienta bylo zjištěno, že se zde vyskytují zvýšené koncentrace rizikových svářečských dýmů a s ohledem na dříve publikované zahraniční kazuistiky lze předpokládat, že se jednalo o zásadní rizikový faktor pro rozvoj závažně probíhající a komplikované bakteriemické pneumokokové pneumonie u jinak zdravého pacienta. Podle současné legislativy nebylo však možno přiznat nemoc z povolání.
V průběhu dalšího ambulantního sledování již nedošlo k rozvoji plicních či systémových komplikací. V naší ambulanci bylo doplněno očkování hrazené z prostředků veřejného zdravotního pojištění u pacientů po prodělaném IPO, tj. očkování proti pneumokokovým a meningokokovým nákazám, hemofilovým infekcím a proti sezonní chřipce. Spirometrické vyšetření za dva měsíce po dimisi prokázalo suspektní restrikční ventilační poruchu [VC 3,79 (73 % náležité hodnoty), FEV1 2,86 (68 % n. h.), FEV1/VC (75 % n. h.)], avšak při další kontrole a bodypletysmografii provedené s odstupem tří měsíců byly již ventilační parametry zcela v normě. Rovněž samotný pacient neudával žádné klinické obtíže či limitace po prodělaném onemocnění a navrátil se k původnímu povolání na jiném pracovišti a při řádném užívání ochranných pomůcek.
Diskuse
Předkládaná kazuistika popisuje případ komplikované bakteriemické pneumokokové pneumonie u mladého a dosud zdravého pacienta, u kterého byla jako hlavní rizikový faktor pro rozvoj infekce prokázána dlouhodobá expozice rizikovým svářečským dýmům. Tato kazuistika je dle našich informací prvním obdobným dokumentovaným případem v České republice a jejím cílem je seznámit odbornou veřejnost s dostupnými informacemi o profesním riziku závažné pneumokokové infekce u svářečů.
Invazivní pneumokoková onemocnění, i přes dostupné očkování, nadále představují významnou příčinu nemocnosti v naší populaci. Podle dostupných údajů z programu surveillance incidence tohoto onemocnění v České republice stoupá a nejrizikovější věkovou skupinu z hlediska nemocnosti i smrtnosti infekce tvoří především senioři (2).
Povědomí o významu očkování rizikových skupin z hlediska věku i případných rizikových komorbidit se u české odborné veřejnosti zlepšuje, přičemž ke zvýšení proočkovanosti u rizikových skupin jistě přispělo i zavedení hrazeného očkování 13valentní konjugovanou vakcínou u osob starších 65 let věku a u vybraných rizikových skupin pacientů.
Avšak na této kazuistice lze dobře dokumentovat, že závažně probíhající invazivní pneumokokové onemocnění může postihnout i mladé a dosud zdravé jedince, kteří nejsou z hlediska svých komorbidit považováni za rizikové. V tomto případě nás právě závažnost průběhu a absence rizikových komorbidit vedla k pátrání v odborné literatuře po dalších možných predisponujících faktorech pro rozvoj invazivního pneumokokového onemocnění, přičemž jako možné vysvětlení se nabízelo rizikové povolání nemocného, který pracuje jako svářeč.
Již studie amerických autorů z 80. let, která sledovala příčiny úmrtí u celkem 8796 svářečů a osob pracujících v loděnicích, zjistila, že ve srovnání s běžnou populací je u těchto osob významně zvýšené riziko úmrtí na nemoci dýchacího ústrojí, mimo jiné i pneumonie (5).
Rovněž tak studie provedené ve Velké Británii uvádí, že již od 50. let minulého století byla pozorována zvýšená úmrtnost svářečů a slévačů na lobární pneumonie, přičemž bylo prokázáno, že riziko rozvoje infekce a úmrtí na pneumonii je zvýšené pouze u aktivně pracujících osob a po odchodu do penze se snižuje k hodnotám obvyklým v dané věkové skupině (6).
Tato data byla potvrzena i v recentní britské studii, která hodnotila riziko úmrtí na pneumonie u svářečů ve věku od 16 do 74 let v období od roku 1991 do roku 2000. Ve studii bylo prokázáno, že na pneumokokovou či lobární pneumonii zemřelo 54 sledovaných osob, přičemž v odpovídající kontrolní populaci bylo popsáno pouze 27 úmrtí (7).
Obdobná data uvádí i retrospektivní kanadská studie, která hodnotila incidenci invazivního pneumokokového onemocnění v provincii Alberta v letech 2000 až 2004. Zatímco incidence onemocnění v běžné populaci ve věku 18 až 65 let byla 8,7/100 000 (95% CI 8,10–9,26), u svářečů ve stejné věkové kohortě bylo prokázáno celkem 18 případů a přepočtená incidence byla 22,7/100 000 (95% CI 12,23–33,23). Jako modifikující rizikový faktor, který jednoznačně zvyšuje riziko rozvoje pneumokokové lobární pneumonie u svářečů, byl popsán nikotinismus (8).
V dubnu a červnu 2015 byl popsán epidemický výskyt pneumokokových pneumonií u svářečů pracujících v loděnicích v severoirském Belfastu. V udávaném období byly identifikovány čtyři potvrzené a pět suspektních případů pneumokokových pneumonií, z toho dva případy byly vyvolány shodným kmenem sérotypu 4, v jednom případě byl identifikován jiný kmen sérotypu 4 a v jednom případě bylo onemocnění pravděpodobně vyvoláno sérotypem 3. Při podrobném epidemiologickém šetření byla u všech nakažených prokázána riziková expozice svářečským dýmům. Zároveň však autoři uvádí, že v okolní aglomeraci nebyl prokázán výskyt jiných případů onemocnění vyvolaných těmito sérotypy (9).
Patofyziologický mechanismus, který vede ke zvýšené náchylnosti svářečů k pneumokokovým infekcím, není dosud objasněn. Jedna z možných teorií uvádí, že volně dostupné železo, které se dostává do dýchacích cest, představuje významný růstový faktor pro bakterie a podporuje množení pneumokoků. Zvýšená náchylnost k bakteriálním infekcím byla popsána i při hemolytické krizi u pacientů se srpkovitou anemií, kdy dochází k uvolnění volného železa z erytrocytů, nebo u pacientů s hemochromatózou (10).
Jiné vysvětlení by mohl představovat zvýšený oxidační stres vyvolaný působením volného železa a následné ovlivnění slizniční imunitní odpovědi. Avšak studie, která srovnávala hodnoty vybraných zánětlivých markerů u svářečů ve vzorcích z respiračního traktu a krve, neprokázala významný rozdíl v porovnání s kontrolní skupinou (11).
Další hypotéza říká, že dostupné železo usnadňuje vazbu pneumokoků k plicní tkáni. Některé z kmenů pneumokoků totiž pevně adherují a následně invadují do bronchiálního respiračního epitelu, k čemuž využívají receptor pro faktor aktivující destičky (PAFR). Na zvířecích modelech bylo prokázáno, že právě svářečské dýmy zvyšují expresi PAFR, zlepšují adhezi pneumokoků a přispívají ke zvýšené invazi bakterií do buněk (12).
Inhalace svářečských dýmů byla již v minulosti asociována s řadou nemocí. Jednou z nich je horečka ze svářečských dýmů, která vzniká při inhalaci vysoké koncentrace svářečských aerosolů ve špatně větraných prostorách. Nejčastější příčinou tohoto onemocnění je inhalace částic oxidu zinečnatého (ZnO), který vzniká zahříváním zinku. Po latenci čtyř až osmi hodin se objevuje kovová chuť v ústech, zimnice, horečka a pocení. Vedlejší příznaky bývají nevolnost, bolesti hlavy, svalů, kašel a mírná dušnost. Příznaky spontánně odezní do 24 hodin po ukončení expozice (13).
Další onemocnění, které se může objevit u svářečů, je nekolagenní plicní fibróza – svářečská plíce. Dlouhodobá inhalace svářečských dýmů s obsahem oxidu železitého vede ke kumulaci těchto částic v plicích, která se na rtg snímku projeví přítomností opacit. Pro diagnózu pneumokoniózy slouží podle současných posudkových pravidel pro uznání nemoci z povolání hodnocení četnosti a velikosti opacit podle klasifikace ILO (International Labour Organization). Mezi další potenciální rizika patří rozvoj bronchiálního astmatu či CHOPN a pravděpodobně i bronchogenního karcinomu (14).
Vzhledem k významnému riziku rozvoje pneumokokové pneumonie a invazivního pneumokokového onemocnění u aktivně pracujících svářečů je jednoznačně doporučeno očkování proti pneumokokovým infekcím. Zahraniční literární zdroje u této rizikové skupiny osob doporučují jednorázové podání 23valentní polysacharidové vakcíny. V ČR lze nyní očkovat pouze konjugovanou 13valentní vakcínou. Polysacharidová pneumokoková vakcína není v ČR dostupná, jedinou možností by byl individuální dovoz preparátu Pneumovax. Použití konjugované vakcíny je přesto velmi vhodné, protože může významně snížit riziko IPO u osob v profesionálním riziku zmiňovaném v textu. Dostupná data z kanadské studie uvádí, že ve srovnání s běžnou populací byly u svářečů častěji prokázány sérotypy 4 a 8, přičemž právě sérotyp 4 byl prokázán i v naší kazuistice. Dosud však není zcela jasně objasněno, proč se v této rizikové kohortě vyskytují právě tyto sérotypy. Zastoupení izolovaných sérotypů v 13valentní konjugované vakcíně bylo 61,1 % (11/18) a všechny izoláty byly zastoupeny v 23valentní polysacharidové vakcíně.
Vzhledem k významnému riziku rozvoje závažné pneumokokové infekce je jednoznačně nezbytné právě osoby vykonávající tuto profesi edukovat o této infekci, nezbytnosti užívání všech dostupných osobních ochranných pomůcek, vhodnosti zanechání kouření a případném preventivním očkování.
Závěr
Prezentovaná kazuistika seznamuje odbornou veřejnost s opomíjeným, ale přesto významným rizikovým faktorem pro rozvoj závažného pneumokokového onemocnění, který představuje profesionální expozice svářečským dýmům. Dostupná epidemiologická data zcela přesvědčivě potvrzují, že právě svářeči patří mezi vysoce rizikovou profesní skupinu pro rozvoj pneumokokové pneumonie i invazivního pneumokokového onemocnění. Jednu z efektivních možností prevence rizika u této skupiny představuje očkování, které může být nabídnuto i zaměstnavatelem jako jeden z možných benefitů pro zaměstnance. Proto by o vhodnosti očkování této rizikové skupiny měli být informováni nejen samotní svářeči, ale i jejich zaměstnavatelé.
Literatura
1. Blasi F, Mantero M, Santus P, Tarsia P. Understanding the burden of pneumococcal disease in adults. Clin Microbiol Infect. 2012; 18(Suppl 5):7–14.
2. Kozáková J, Okonji Z, Šebestová H, Klímová M, Křížová P. Invazivní pneumokokové onemocnění v České republice v roce 2018. Zprávy Cent Epidemiol a Mikrobiol (SZÚ, Praha). 2019;28(7):277–282.
3. Doporučení České vakcinologické společnosti ČLS JEP a Odborné společnosti praktických dětských lékařů ČLS JEP k vytvoření metodiky pro vykazování a úhrady očkování vyplývající z novelizace vyhlášky č.537/2006 Sb. a zákona č. 48/1997 Sb. Státní zdravotní ústav [online]. Praha 10: Státní zdravotní ústav, 2019 [cit. 2019-10-30]. Dostupné z: http://www.szu.cz/uploads/Epidemiologie/Ockovani/2018_Doporuceni_CVS_a_OSPDL.pdf.
4. Doporučení České vakcinologické společnosti pro pneumokokovou vakcinaci v dospělosti [online]. ČVS ČLS JEP, 2012 [cit. 2020-04-15]. Dostupné z:
ttps://www.vakcinace.eu/data/files/doporucenipropneumovakcinacivdospelosti_2012final.
5. Beaumont J, Weiss N. Mortality of welders, shipfitters, and other metal trades workers in boilermakers Local No. 104, AFL-CIO. Am J Epidemiol. 1980;112:775–86.
6. Coggon D, Inskip H, Paul Wi, Pannett B. Lobar pneumonia: an occupational disease in welders. Lancet. 1994;344:41–43.
7. Palmer KT, Cullinan P, Rice S, Brown T, Coggon D. Mortality from infectious pneumonia in metal workers: A comparison with deaths from asthma in occupations exposed to respiratory sensitisers. Thorax. 2009;64:983–986.
8. Wong A, Marrie TJ, Garg S, Kellner JD, Tyrrell GJ. Welders are at increased risk for invasive pneumococcal disease. Int J Infect Dis. 2010;14:e796–e799.
9. Ewing J, Patterson L, Irvine N, Doherty L, Loughrey A, Kidney J et al. Serious pneumococcal disease outbreak in men exposed to metal fume – detection, response and future prevention through pneumococcal vaccination. Vaccine. 2017;35:3945–3950.
10. Palmer K, Coggon D. Does occupational exposure to iron promote infection? Occup Environ Med. 1997;54:529–534.
11. Palmer KT, McNeill-Love R, Poole JR, Coggon D, Frew AJ, Linaker CH et al. Inflammatory responses to the occupational inhalation of metal fume. Eur Respir J. 2006;27:366–373.
12. Suri R, Periselneris J, Lanone S, Zeidler-Erdely PC, Melton G, Palmer KT et al. Exposure to welding fumes and lower airway infection with Streptococcus pneumoniae. J Allergy Clin Immunol. 2016;137:527–534.
13. Greenberg MI, Vearrier D. Metal fume fever and polymer fume fever. Clin Toxicol. 2015; 53:195–203.
14. Antonini JM, Lewis AB, Roberts JR, Whaley DA. Pulmonary effects of welding fumes: Review of worker and experimental animal studies. Am J Ind Med. 2003;43:350–360.
Autoři:
Milan Trojánek1,2,3, Jakub Lhoťan2, Olga Džupová2,4, Jindřiška Martínková5, Zuzana Vančíková6, Jana Malinová7, Martin Kucbel8, Jana Kozáková9, Hana Roháčová2
1Klinika infekčních nemocí, 2. lékařská fakulta, Univerzita Karlova, Praha
2Klinika infekčních, parazitárních a tropických nemocí, Fakultní nemocnice Bulovka, Praha
3Katedra infekčního lékařství, IPVZ, Praha
4Klinika infekčních nemocí, 3. lékařská fakulta, Univerzita Karlova, Praha
5Klinika pneumologie, 3. lékařská fakulta, Univerzita Karlova a Fakultní nemocnice Bulovka, Praha
6Klinika dětského a dorostového lékařství, 1. lékařská fakulta, Univerzita Karlova a Všeobecná fakultní nemocnice, Praha
7Klinika pracovního a cestovního lékařství, 3. lékařská fakulta, Univerzita Karlova a Fakultní nemocnice Královské Vinohrady, Praha
8Radiodiagnostická klinika, Fakultní nemocnice Bulovka, Praha
9Národní referenční laboratoř pro streptokokové nákazy, Státní zdravotní ústav, Praha
Převzato se souhlasem z časopisu Vakcinologie 1/2020